Deudas con hospitales y clínicas ascienden a 14 billones de pesos
- Salud
 Zenú Digital
Zenú Digital- mayo 16, 2023
A más de $14 billones de pesos ascendieron las deudas que tienen, por prestación de servicios de salud, las EPS del régimen contributivo y subsidiado, el Estado, las aseguradoras Soat, las ARL y otros tipos de compradores de servicios de salud con los hospitales y clínicas, así lo evidencia el más reciente informe de cartera realizado por la
Asociación Colombiana de Hospitales y Clínicas (ACHC), con corte a diciembre 31 de 2022.
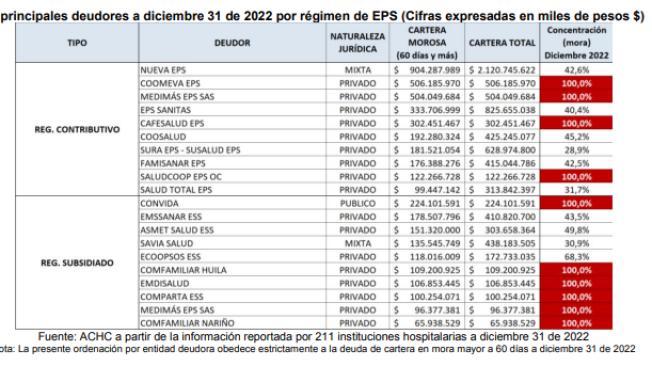
El informe de la ACHC, indica que los mayores deudores de los hospitales y clínicas son las EPS del Régimen Contributivo con $7.1 billones y el 52.4 % en mora. En este grupo las entidades activas con las deudas más altas son Nueva EPS que debe $2.1 billones y una morosidad del 42,7 %; Sanitas EPS que adeuda $825.655 millones con 40,4 % en mora y Sura EPS $628.974 millones con el 29 % de deudas mayores a 60 días.
El 55,2 % del total de la deuda es cartera morosa, es decir que supera los 60 días.
Estas tres entidades concentran 13,6 millones de afiliados al sistema de salud. De acuerdo al monto total de la deuda, las EPS del Régimen Subsidiado, son el segundo
grupo con mayor deuda a las IPS con $3.2 billones, es decir el 22,8 % de la deuda total y una morosidad del 61 %.
Las tres EPS en operación con mayor deuda son: Savia Salud con $438.183 millones y una morosidad del 31 %, seguido de Emssanar que debe $410.820 millones con el 43,4 % en mora y en tercer lugar Asmet Salud con $303.658 millones con el 49,8 % mayor a 60 días.
Según el informe de cartera de la ACHC, de la deuda total de las EPS de los regímenes contributivo y subsidiado, $7.7 billones corresponde a las EPS que están en operación actualmente, con una morosidad del 40 % en promedio, mientras que las obligaciones con los prestadores, de las EPS que han sido liquidadas, ya ascienden a los $2.6 billones de pesos, siendo las mayores deudoras Coomeva EPS y Medimás EPS en el régimen contributivo, y Convida y Comfamiliar Huila, en el régimen subsidiado.
Asimismo, el informe especifica que las deudas de las EPS en operación que están bajo
alguna medida de la Supersalud como intervención, medida cautelar de vigilancia especial, o programa de recuperación, llegaron a los $1.6 billones con una morosidad superior al 43 %.
De otro lado, la categoría Estado, que incluye las deudas de las Entidades Territoriales de Salud, el extinto Fosyga, la ADRES y otras entidades como fuerzas militares, Policía Nacional y magisterio, son el tercer grupo que más adeuda a los hospitales y clínicas. A corte de este estudio, su deuda supera los $1.2 billones de pesos, con el 74 % en mora.
De los Entes Territoriales, el mayor deudor es el departamento de Norte de Santander con $145.801 millones, de los cuales el 83 % son deudas de más de 60 días. En cuanto a la deuda de las Aseguradoras Soat, en este corte del informe, llegó a los $271.944 millones de pesos con el 61,7 % en mora. En esta categoría las entidades que más adeudan son: Mundial de Seguros, la Previsora y Axa Colpatria, entre las tres deben un total de $151.717 millones a las instituciones hospitalarias reportantes.

El director de la ACHC, Juan Carlos Giraldo Valencia, indica que “para los hospitales y clínicas es muy preocupante el incremento de la deuda y el elevado nivel de morosidad, por tanto, es necesario una intervención orgánica y definitiva en el flujo de los recursos, para evitar estas dificultades semestre tras semestre”.
Y reiteró “por este comportamiento en la cartera hospitalaria es fundamental establecer mecanismos como el giro directo universal a los prestadores, crear un fondo de garantías que permita el respaldo de las deudas que dejan las EPS liquidadas, levantar el velo corporativo de propietarios de estas entidades para que respondan por las deudas y, se debe ordenar un segundo tramo de las reservas técnicas de las EPS para el pago de deudas y dar liquidez en este momento a los prestadores”.
“Que la reforma a la salud que se tramita actualmente en el Congreso de la República,
debe tener entre sus prioridades cambios en la tenencia y el flujo de los recursos en el sistema y promover la transparencia y la trazabilidad de los recursos de la salud”, concluyó.


